A histeroscopia diagnóstica vem sendo utilizada no auxílio diagnóstico em ginecologia desde meados do século XIX. A técnica permite a visão direta do canal cervical e da cavidade uterina, permitindo assim a identificação de anomalias anatômicas e funcionais.
Também chamada de histeroscopia diagnóstica, trata-se de um exame de alta sensibilidade e especificidade, sendo considerado o padrão-ouro para avaliação de doenças que se desenvolvem no interior do útero.
As alterações mais comuns identificadas com a histeroscopia diagnóstica são: miomas submucosos, pólipos endometriais, malformações, aderências (sinequias) e endometrite.
A grande vantagem é permitir o tratamento de diversas alterações em um só procedimento — é o método see and treat, que significa ver/avaliar e tratar as lesões ao mesmo tempo.
Este texto traz informações importantes sobre a histeroscopia diagnóstica, incluindo indicações, procedimento e importância da técnica para o manejo da infertilidade feminina..

Quais são as indicações para a histeroscopia diagnóstica?
Há vários exames que podem ser indicados para avaliar o aparelho reprodutor feminino, a começar pela ultrassonografia pélvica. Histerossalpingografia e ressonância magnética também estão entre as técnicas diagnósticas realizadas para detectar alterações ginecológicas.
A histeroscopia diagnóstica é principalmente indicada quando há suspeita de alterações intrauterinas. Portanto, pode ser solicitada nas seguintes situações:
- sangramento uterino anormal;
- investigação da infertilidade;
- biópsia endometrial, quando há indícios de endometrite ou suspeita de câncer;
- remoção de corpos estranhos e restos placentários;
- reposicionamento de dispositivo intrauterino (DIU) ou retirada do objeto, quando os fios não são alcançados no exame ginecológico;
- avaliação da cavidade uterina em casos de falhas de FIV.
Entre as doenças que podem ser diagnosticadas com a histeroscopia diagnóstica, estão aquelas mencionadas na introdução deste texto. Podemos listar aqui com mais detalhes:
- pólipo endometrial — crescimento anormal de células do endométrio (tecido que reveste a parede do útero internamente), resultando em nódulos e alterações anatômicas e funcionais;
- mioma submucoso — tumor benigno que nasce na camada intermediária do útero (miométrio) e cresce na direção do endométrio, invadindo a cavidade uterina;
- adenomiose — doença inflamatória benigna, caracterizada pela presença de tecido endometrial dentro do miométrio;
- endometrite — inflamação no endométrio, decorrente de infecções bacterianas ou lesões mecânicas não infecciosas;
- sinequias uterinas e síndrome de Asherman — são pontes de tecido cicatricial, decorrentes de lesão no endométrio, que se ligam de um lado ao outro da parede uterina e ocluem a cavidade;
- malformações müllerianas — defeitos congênitos que modificam a arquitetura do útero, como o septo uterino, uma parede de tecido fibroso que divide a cavidade ao meio;
- hiperplasia endometrial — condição em que o tecido se encontra mais espesso que o normal, podendo estar ou não associada a atipias celulares e risco aumentado para o câncer de endométrio.
As contraindicações absolutas para a realização da histeroscopia diagnóstica são: suspeita de gravidez, presença de doença inflamatória pélvica (DIP) ativa ou cervicite (inflamação no colo do útero), além do diagnóstico de carcinoma invasor do colo uterino.
Endometrite isolada e sangramento ativo são contraindicações relativas. No caso de sangramento, apenas troca-se o meio de distensão: utiliza-se um meio líquido.
Como é o procedimento da histeroscopia diagnóstica?
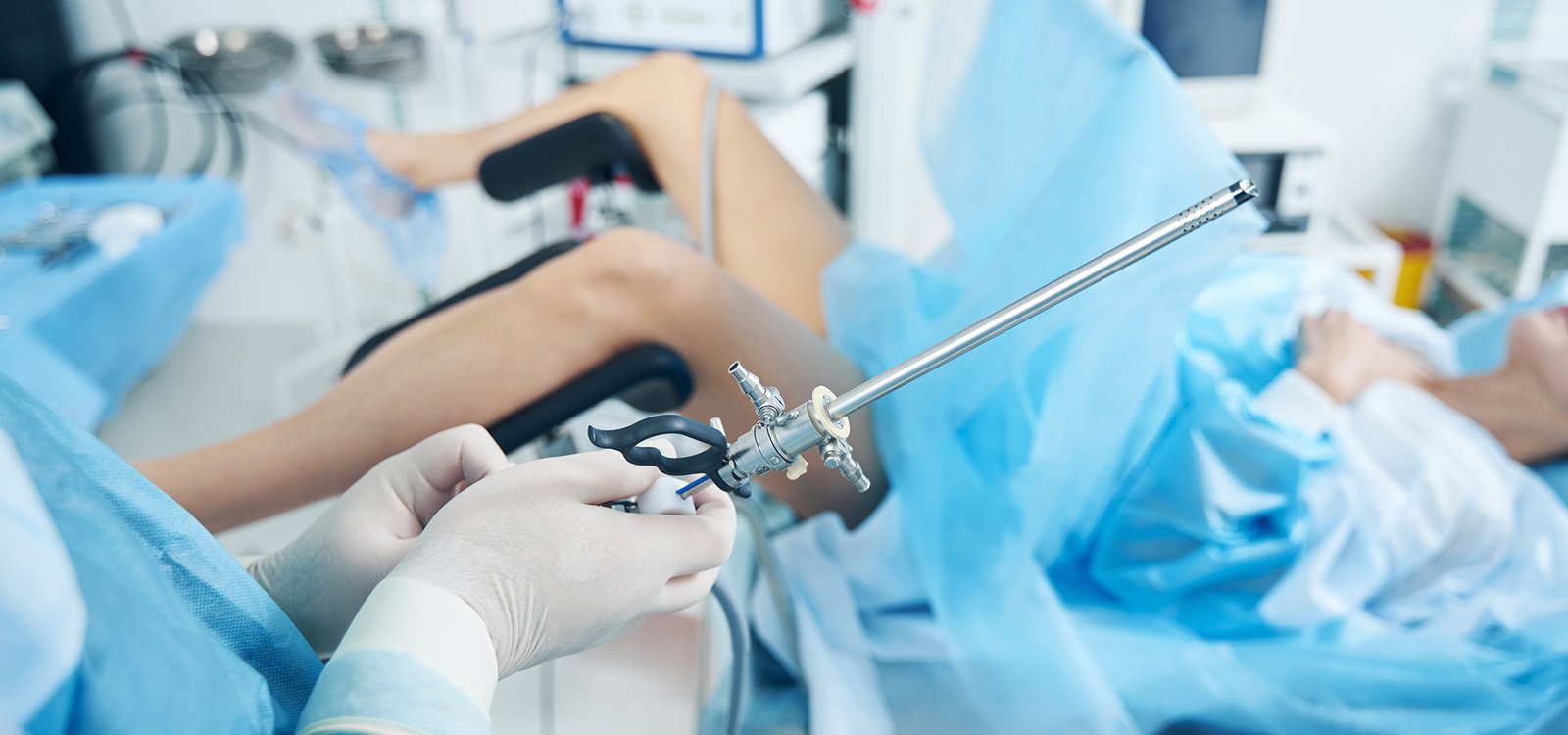
A histeroscopia diagnóstica é um procedimento que pode ser realizado em consultório. O equipamento utilizado é o histeroscópio, um pequeno tubo com sistema de iluminação e microcâmera em sua ponta, além de compartimentos que permitem a introdução de instrumentos de diâmetro reduzido.
A paciente permanece em posição ginecológica e o histeroscópio é introduzido pela vagina, passa pelo orifício cervical e chega à cavidade do útero, onde permite a visualização direta do endométrio. As imagens são transmitidas em um monitor de vídeo, facilitando ao médico a avaliação de possíveis anormalidades.
Meios de distensão são utilizados para ampliar a visibilidade do interior do órgão. O meio preferido é a solução salina, que causa menos desconforto à paciente e preserva a nitidez das imagens, em caso de sangramento.
Durante muitas décadas, os histeroscópios apresentavam um diâmetro superior a 5 mm, o que exigia anestesia e dilatação cervical. Atualmente, os instrumentos utilizados na histeroscopia diagnóstica têm o diâmetro inferior a 3 mm, facilitando o procedimento em consultório.
Com o método see and treat e os instrumentos de pequeno calibre, é possível tratar algumas anormalidades na histeroscopia diagnóstica, como pequenos pólipos e miomas, além de sinequias simples. Lesões maiores, como miomas volumosos e síndrome de Asherman, precisam ser tratadas com histeroscopia cirúrgica ou videolaparoscopia.
Não existe melhor época para realização do exame. Na primeira fase do ciclo menstrual, devido à menor espessura do endométrio, os óstios tubários podem ser mais bem avaliados. Já na segunda fase — fase secretora —, consegue-se uma melhor avaliação funcional do endométrio.
No estudo da infertilidade, quando é necessário confirmar imagens obtidas pela histerossalpingografia com concomitante biópsia de endométrio é comumente realizada na segunda fase do ciclo.
Na maioria das vezes quando realizada em consultório, a histeroscopia diagnóstica é feita com uso de anestésicos locais, sem necessidade de anestesia geral e internação, sendo considerado um procedimento seguro e bem tolerado pelas pacientes.
Entre as possíveis complicações da histeroscopia diagnóstica, a mais frequente é a dor e o sangramento da endocérvice, que geralmente se deve à passagem da ótica.
Qual é a relevância da histeroscopia no contexto reprodução assistida?
A histeroscopia, tanto na modalidade diagnóstica quanto cirúrgica, tem um papel importantíssimo no manejo da infertilidade feminina. Isso porque várias alterações uterinas, que prejudicam as funções do órgão e dificultam o processo de reprodução, podem ser diagnosticadas e tratadas com essa técnica.
O útero é um órgão de função ímpar na gravidez, visto que é nele que o embrião se implanta e o feto se desenvolve. Para acolher, nutrir e proteger o embrião/feto, o útero precisa estar favorável, em termos de anatomia, vascularização e ausência de inflamação. A receptividade endometrial e a capacidade de acomodar o feto em crescimento dependem de todas essas condições.
Durante a investigação da infertilidade conjugal, vários exames femininos e masculinos são solicitados. Diante da suspeita de doença uterina, a histeroscopia é a melhor indicação. Quando o exame revela alguma alteração que esteja prejudicando as tentativas de concepção, a paciente é encaminhada para o tratamento específico, possivelmente com cirurgia ou, nos casos de endometrite, por meio dos medicamentos (antibióticos) — ou a lesão é tratada durante o próprio procedimento, dependendo do tamanho.
Após a histeroscopia diagnóstica e o tratamento da alteração uterina, o casal pode tentar novamente engravidar, de forma natural ou com técnicas de reprodução assistida, como a fertilização in vitro (FIV) — isso depende de vários fatores, como idade da mulher e condições gerais de fertilidade do casal.